La actividad física ayuda a mover la espalda estirando y fortaleciendo los músculos, movilizando las articulaciones y evitando que el dolor de espalda se asiente. También mejora su condición física general y previene el dolor de espalda baja recurrente o crónico.
ACTIVIDAD FÍSICA EN EL CORAZÓN DEL TRATAMIENTO CON LUMBAGO
Actividad para luchar contra el lumbago
El fin es moverse gradualmente y mejorar regularmente su nivel de actividad. Mantener una actividad significa evitar que el dolor de espalda dure y/o regrese.
Una actividad o movimiento, no quiere decir deporte de alto nivel. Las mismas actividades no son adecuadas para todos. Su médico puede ayudarle a definir los movimientos correctos, los que son adecuados para usted y recuerde que deben practicarse a su propio ritmo. Además, es importante que disfrute de estas actividades para practicarlas a largo plazo. Encuentre con él lo que funciona mejor para usted y su espalda.
Muévase, camine, reanude los gestos habituales de la vida cotidiana lo más rápido posible. ¡Cada gesto, por pequeño que sea, es útil para luchar contra el lumbago! Y todos los gestos importan, empezando por los de la vida cotidiana.
De hecho, no hay gimnasia específica contra el dolor lumbar. Todos los movimientos de la vida diaria, sin forzar, pueden ser practicados y son beneficiosos.
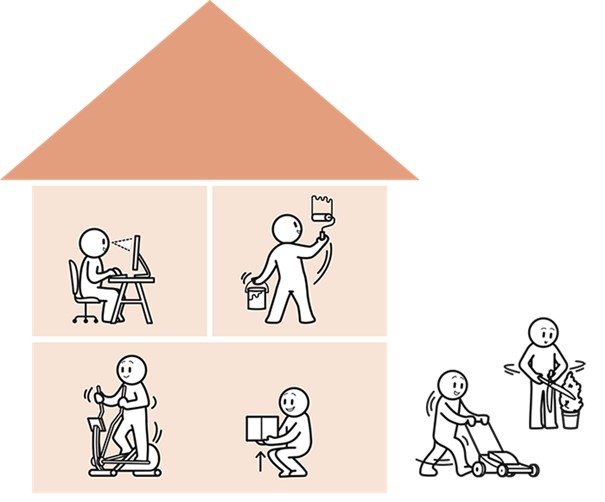
Para algunos, se tratará de volver a montar en bicicleta poco a poco, para otros, reanudar la jardinería, ir a la panadería, acompañar a los niños a la escuela, llevar un café a sus colegios en el trabajo desde la cafetería, hacer bricolaje o trabajar, bien instalado, frente a su ordenador…
Y sobre todo, recuerde que “¡hacer un poco ya es mejor que nada en absoluto!”, y que cualquier aumento de la actividad física, incluso mínimo, es beneficioso para su salud y para cuidar los músculos de su espalda.
El dolor de espalda no es inevitable. Hay soluciones, y a menudo son muy simples. (El 80% de la población ha tenido dolor de espalda en su vida).
Y seguro se preguntará: ¿es grave tener dolor de espalda?
No hay necesidad de preocuparse cuando se produce dolor de espalda porque el dolor no es un signo de gravedad.
El hecho de que la espalda sea frágil es una creencia que todos tenemos. Hoy en día, se anima a los pacientes a ponerse de pie lo más rápido posible.
En la mayoría de los casos, en la lumbalgia común, el dolor de espalda va a ser molesto durante 24 a 48 horas, y poco a poco los síntomas volverán a la normalidad.
¿Qué significa volver a moverse?
Moverse consiste en mantener su vida cotidiana, como sus compras o la limpieza, cuidar de sus hijos, cocinar, jardinería. Es para mantener las actividades diarias, ya sean las de ocio, las de mantener su hogar, pero también aquellas para ir a trabajar.
(Para que el dolor de espalda se detenga, es mejor no parar…)
La actividad física diaria tiene un efecto de tratamiento cuando el dolor ha aparecido, y también un efecto preventivo con el fin de mantener la flexibilidad y la musculatura de la espalda.
Y dirá: ¿Qué pasa con el trabajo?
Para llegar al trabajo, tendrá que caminar, tomar el transporte público, y luego durante el ejercicio profesional, habrá la necesidad de moverse, levantarse, sentarse.
También ayuda a mantener cierta confianza en sí mismo, una cierta conexión social, sentirse insertado, útil.
Decirnos a nosotros mismos que somos capaces de hacer una actividad también nos permitirá decirnos que somos capaces de curarnos.
(Buenas noticias, existen soluciones).
Lo que va a ser importante va a ser hablar de ello, ya sea el médico tratante, la medicina ocupacional, su fisioterapeuta o un profesional de la salud. Cada solución se personalizará para un paciente, para un trabajo.
No se necesita mucho para adaptar su estación de trabajo: puede ser un cambio en la altura del asiento, disminuir la frecuencia y el ritmo de trabajo, y delegar ciertas tareas a un compañero de trabajo durante el período de recuperación.
Quedarse en casa, esperar a que pase mientras tenga dolor de espalda, claramente no es una solución.
Asi que… ¿dolor de espalda? El tratamiento adecuado es el movimiento.
El verdadero enemigo de la espalda es el descanso
El Lumbago puede ser muy doloroso. Sin embargo, no hay ningún vínculo entre la intensidad del dolor y su gravedad. Por lo tanto, el miedo al dolor no debe conducir al miedo a moverse. Es esencial reanudar la actividad normal lo antes posible, con el fin de evitar que el círculo vicioso de dolor de espalda crónico se asiente. De hecho, el miedo al dolor y el miedo a moverse pueden retrasar la curación y, sin embargo: “¡Dejar de moverse es oxidarse!”.
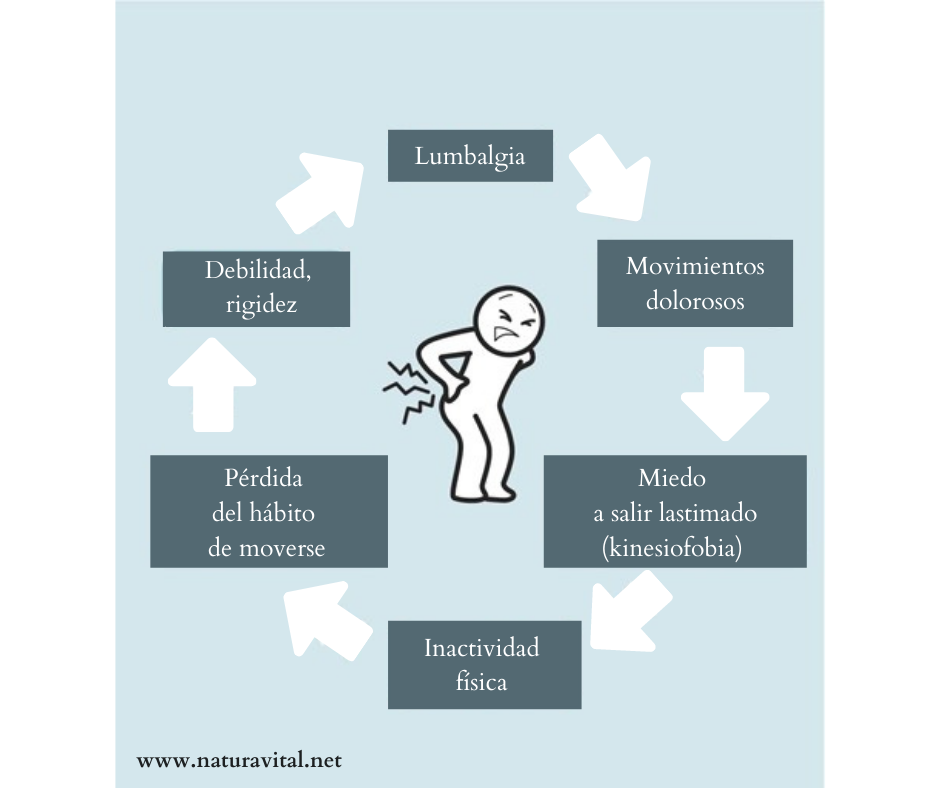
No se recomienda descansar en la cama en caso de lumbalgia. El descanso y la inactividad pueden hacer que el dolor persista a largo plazo. Se recomienda una rápida reanudación de las actividades de la vida diaria para recuperar la función muscular porque la reanudación gradual de las actividades físicas promueve la curación. De hecho, es el movimiento que sana, porque es a través del movimiento que el músculo se repara, se mantiene y los ligamentos recuperan su flexibilidad.
La lumbalgia y los medicamentos
Para suprimir o reducir el dolor en la parte baja de la espalda, si es difícil de soportar, el médico tratante puede recetarle medicamentos antiinflamatorios o analgésicos. El objetivo es limitar o eliminar el dolor para mantener su actividad en marcha y mantenerse en movimiento. Si persiste, no dude en hablar con su médico al respecto para ajustar el tratamiento.
Dolor de espalda y actividad profesional
Si usted está trabajando, un paro de trabajo por lo general no es necesario en caso de lumbago. Si el médico le receta reposo debido a la intensidad del dolor lumbar, reevaluará su salud después de un breve paro laboral (5 días).
La duración del paro de trabajo se ajustará en función de:
- Su edad y condición física
- Tiempo y modo de transporte
- La estación de trabajo.
La consulta temprana con su médico ocupacional puede ayudarle a volver al trabajo más rápido si es posible ajustar o modificar la estación de trabajo. En caso de dificultades para volver al trabajo, debe considerarse un breve período de trabajo terapéutico a tiempo parcial.
PREVENIR LA LUMBALGIAY EVITAR SU REGRESO
La prevención del dolor de espalda baja requiere la adopción de buenas posturas a diario y la práctica regular de la actividad física.
Un caso de postura en casa
Para prevenir el dolor de espalda, es esencial cambiar de posición regularmente, levantarse, caminar y estirarse… También es posible volver a aprender cómo hacer algunos gestos cotidianos.
Aprenda a sentarse y a estar bien sentado para aliviar su espalda
Para sentarse, inclínese sobre los apoyabrazos o sobre los muslos con ambas manos. Una vez sentado, la espalda debe descansar sobre una espalda y pies en el suelo o un reposapiés.
Atrape o recoja un objeto sin lastimarse la espalda
Colóquese delante del objeto que quiere tomar, agáchese para atraparlo con seguridad y luego enderécese con las piernas. ¡No se incline al suelo!
Lleve una carga, vaya de compras
Al comprar, lleve una bolsa en cada mano para distribuir la carga.
Vístase sin lastimarse la espalda
Para ponerse los pantalones o ponerse los zapatos, no dude en sentarse en lugar de equilibrarse en 1 pie. ¡Su espalda dirá gracias!
Limpie o mantenga su jardín sin sufrir dolor de espalda
Para pasar la escoba, la aspiradora, la pala en el jardín … haga una zancada hacia delante.” Es decir, un pie delante del otro, la pierna delantera ligeramente doblada y la pierna trasera extendida.
Tome medidas en el trabajo para prevenir las lumbalgias
También es en el trabajo, en la oficina, en la fábrica, en las tiendas… ¡que el dolor de espalda se previene!
Para el 96% del público en general y los empleadores, la prevención de las lumbalgias puede tener un impacto positivo en la salud de los empleados. Lo más importante es que para el 94% de los empleadores encuestados, la prevención del dolor de espalda baja en la empresa puede tener un impacto positivo en el negocio de la empresa (productividad, rentabilidad, ausentismo).
Por lo tanto, los empleadores o empleados, no duden en hablar entre sí y tomar consejos de medicina ocupacional.
Existen soluciones sencillas y eficaces. Así, para las personas que trabajan frente a una pantalla, la disposición ideal es aquella que permite una postura adecuada, como:
- pies planos en el suelo o en un reposapiés;
- codo en ángulos rectos o ligeramente más grandes;
- antebrazos cerca del cuerpo;
- mano en la extensión del antebrazo;
- y la espalda recta o ligeramente hacia atrás, apoyado por la parte posterior.
Haga ejercicios para cuidar la espalda
El sedentarismo y la falta de actividad, es la causa de que la mayoría de los males de espalda causan un debilitamiento de los músculos en general, aquellos que mantienen la espalda en particular. La mayoría de las veces, el dolor de espalda proviene de los músculos, ligamentos y articulaciones en la espalda que ya no están acostumbrados a moverse y por lo tanto “cansados” rápidamente.
Para prevenir el dolor de espalda, la mayoría de las actividades físicas son beneficiosas si se realizan en las condiciones adecuadas, es decir:
- calentando de antemano;
- eligiendo una actividad física adaptada a sus habilidades (su médico tratante puede guiarse, no dude en hablar con ellos al respecto);
- si se dominan los gestos técnicos (¡cuidado con los movimientos falsos!)
- si su equipo es adecuado.
Me muevo y hago un esfuerzo:
4 ejercicios para hacer en casa
Practicar un deporte regularmente es muy bueno. Pero esto no es factible para todos por falta de tiempo y por acceso a equipo adeacuerdo… Por otro lado, todos podemos, o casi todos, practicar estos ejercicios para cuidar nuestra espalda e incluso ayudarle a combatir la lumbalgia cuando ocurre. El ejercicio gradual y regular a lo largo del tiempo promoverá la recuperación y evitará recaídas. Vea aquí algunas posiciones que le permiten movilizar la espalda y se pueden practicar por unos momentos, en casa, sin ningún equipo especial.

¿Por qué debería moverme en caso de lumbalgia?
Se recomienda la actividad física en caso de dolor lumbar para mejorar la vida diaria de la persona y disminuir el dolor aumentando la masa muscular, lo que protegerá la columna vertebral. Gran parte del dolor está relacionado con el estrés y la actividad física sigue siendo uno de los antidepresivos naturales más eficaces. El dolor disminuirá o incluso desaparecerá si, por supuesto, sigue siendo regular en mi actividad física, estirando y fortaleciendo los músculos.
¿Qué es exactamente la “actividad física”?
La actividad física puede ser un deporte como la natación, la musculación o la marcha nórdica. O tareas cotidianas como la limpieza, el planchado, el bricolaje. Se le pide a la persona que salga de la zona de confort para sorprender al músculo y así construir una masa muscular para que pueda sostener y soportar mejor la carga de trabajo en el futuro.
Y en el trabajo, ¿cómo lo hago?
En el trabajo, es importante reservar un poco de tiempo para si mismo, darse descansos para poder integrar actividades como estirar, caminar o subir escaleras en momentos de dolor, simplemente, para hacer la vida cotidiana un poco más llevadera. O, de acuerdo con el médico ocupacional, tratar de cambiar su estación de trabajo o tener un ajuste de tiempo.
Por ello… ¿Dolor de espalda? ¡El mejor tratamiento es el movimiento!










 Una forma más grave de gastroenteritis
Una forma más grave de gastroenteritis






 La vacunación incluye una inyección seguida de un refuerzo de 6 a 12 meses después. Si la segunda dosis no se ha dado dentro de este plazo, se puede administrar dentro de 3 a 5 años dependiendo de la especialidad utilizada.
La vacunación incluye una inyección seguida de un refuerzo de 6 a 12 meses después. Si la segunda dosis no se ha dado dentro de este plazo, se puede administrar dentro de 3 a 5 años dependiendo de la especialidad utilizada.