La esteatosis hepática no alcohólica, o enfermedad del hígado graso no alcohólica, es una condición asociada al síndrome metabólico (obesidad abdominal, colesterol, diabetes, hipertensión, etc.). Se caracteriza por una acumulación de grasa en el hígado, que se produce fuera de cualquier consumo excesivo de alcohol. Puede convertirse en esteatohepatitis no alcohólica.
¿QUÉ ES LA ENFERMEDAD DEL HÍGADO GRASO NO ALCOHÓLICO?
La esteatosis es la acumulación de grasa dentro de las células que normalmente contienen poca o ninguna grasa. El hígado, que tiene muy poca grasa cuando está sano, puede ser el sitio de esta concentración. Esto se denomina enfermedad del hígado graso, esteatosis del hígado o, en palabras comunes, “higado graso”. Por lo tanto, un hígado que contiene demasiada grasa (triglicéridos) es un hígado esteatosico.
Cuando la acumulación de grasa en el hígado ocurre fuera de cualquier consumo alto de alcohol, se llama enfermedad hepática grasa no alcohólica o esteatosis hepatica no alcohólica (NAFLD).
La esteatosis hepatica también puede estar relacionada con un alto consumo de alcohol
El alto consumo de alcohol también puede ser responsable de la esteatosis y luego de la fibrosis hepática, que puede progresar a cirrosis.
Se considera alto cuando una persona bebe:
- 2 vasos estándar (es decir 20 g) o más por día para las mujeres;
- 3 vasos estándar (es decir 30 g) o más por día para los hombres.
La enfermedad del hígado graso no alcohólica evoluciona en varias fases.
Al principio, la acumulación de triglicéridos en las células del hígado es responsable de la enfermedad hepática grasa no alcohólica (NAFLD – non alcoholic fatty liver disease). En esta forma simple, el hígado es muy rico en grasas y las medidas higiénico-dietéticas permiten la curación. El hígado entonces vuelve a su apariencia normal.
Si los triglicéridos continúan sobrecargando, el hígado se convierte en una inflamación llamada hepatitis. Se trata de esteatohepatitis no alcohólica (NASH– Hepatitis Steato no alcólica). La inflamación no desaparece, sino que empeorará con el tiempo. Puede progresar a fibrosis hepática. Después de varios años, puede convertirse en cirrosis, con un riesgo de cáncer de hígado. El tratamiento ayuda a retrasar esta evolución.
Hígado graso humano: un nuevo flagelo en perspectiva en los países industrializados
La enfermedad del hígado graso no alcohólico es una enfermedad frecuente, que está aumentando en los países industrializados. Por ejemplo, en los Estados Unidos:
- El 30% de la población tendría una NAFLD (esteatosis pura no alcohólica);
- El 5% tendría NASH (esteatohepatitis no alcohólica);
- La NASH sería responsable del 80% de la cirrosis no alcohólica.
En 2019, en España, según un estudio realizado:
- El 16,7% de la población incluida presenta esteatosis no alcohólica (NAFLD) : el 24,6% de los hombres y el 10,1% de las mujeres.
- El número de casos aumenta con la edad y alcanza el 36,2% en los hombres de 68 a 78 años.
- La NAFLD afecta al 79,7% de los obesos y al 63% de los diabéticos.
EL SÍNDROME METABÓLICO, UN FACTOR DE RIESGO PARA NAFLD Y NASH
¿Qué es el síndrome metabólico?
La sobrecarga de grasa del hígado, o enfermedad del hígado graso (NAFLD), y especialmente la esteatohepatitis no alcohólica (NASH), son la manifestación hepática del síndrome metabólico.
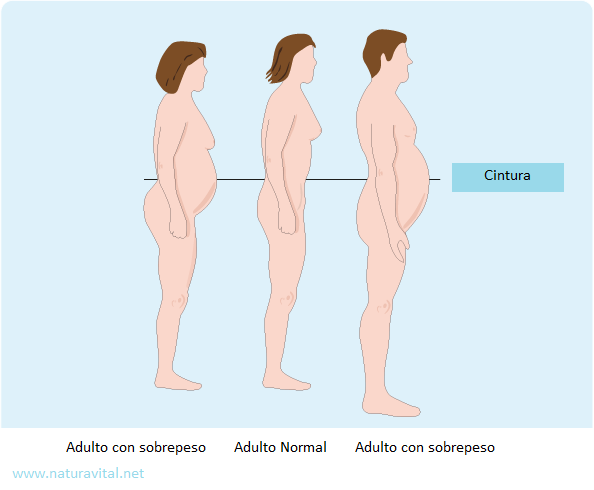
Una persona tiene síndrome metabólico cuando tiene obesidad abdominal (es decir, una cintura > a 94 cm en los hombres y > a 80 cm en las mujeres) asociada con al menos 2 de los siguientes factores:
- triglicéridos altos. Es entonces = o > a 1,7 mmol/L, el equivalente a 150 mg/dL;
- una baja tasa de colesterol HDL, también conocido como colesterol “bueno”. A continuación, es de 1,03 mmol/L (40 mg/dL) en un hombre y < a 1,29 mmol/L (50 mg/dL) en una mujer;
- una presión arterial alta. La presión arterial es > o = a 130 mmHg para la presión arterial sistólica y 85 mmHg para la presión arterial diastólica;
- altos niveles de azúcar en la sangre. En ayuno, esta tasa es entonces = o > a 5,6 mmol/L (100 mg/L). Esto es diabetes tipo 2.
Obesidad abdominal
Sobrecarga de grasa en el hígado: un proceso de reacción autosuficiente
En las personas que presentan una diabetes tipo 2 (hiperglucemia) o sobrepeso, el organismo libera una gran cantidad de insulina con el fin de disminuir el azúcar en la sangre (glucemia). Pero el organismo se vuelve resistente a la insulina, lo que empuja al páncreas a segregar más y más. Esta hiperinsulinemia altera el metabolismo de las grasas en el hígado y empeora su acumulación en este órgano.
Además, la enfermedad del hígado graso puro puede conducir a la resistencia a la insulina, con un aumento reaccionario en la secreción de insulina y la producción hepática anormal de ácidos grasos. Esto causa “estrés oxidativo” para el hígado, con una inflamación, una necrosis (destrucción celular) y una fibrosis (proceso de cicatrización).
Los factores de riesgo más comunes para NAFLD y NASH
Los factores más fuertemente asociados con la enfermedad del hígado graso y la esteatohepatitis no alcohólica son:
- Diabetes tipo 2
- Obesidad abdominal